Эклампсия беременных что это такое у женщин
Что такое эклампсия? Причины возникновения, диагностику и методы лечения разберем в статье доктора Симаниной Светланы Викторовны, гинеколога со стажем в 21 год.
Определение болезни. Причины заболевания
В настоящее время эклампсия у беременных в условиях стационара развивается редко. Это связано с тем, что современные методы терапии позволяют предупредить развитие судорожной стадии. Однако пациентки могут поступить в больницу уже с приступом эклампсии. В этом случае эклампсия часто становится причиной материнской смертности в результате полиорганной недостаточности и отёка мозга.
Причины эклампсии
Эклампсия — это мультифакторное заболевание, пусковым механизмом в развитии которого является эндотелиальная дисфункция. При этой патологии эндотелиальные клетки, выстилающие сосуды изнутри, выделяют вещества, которые приводят к спазму сосудов и образованию тромбов. В результате повышается сосудистый тонус и нарушается кровоснабжение во всех органах, и что опаснее всего — в головном мозге, что в итоге приводит к судорогам.
Группы риска по развитию эклампсии:
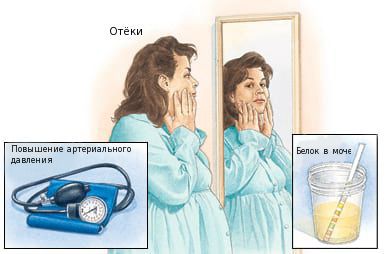
Для преэклампсии характерна артериальная гипертензия на сроке после 20 недель беременности и присутствие белка в моче.
Умеренная преэклампсия — повышение артериального давления (АД) от 140/90 до 160/110, а также более 0,3 г белка в моче за сутки.
Тяжёлая преэклампсия — АД выше 160/110, более 5 г белка в моче за сутки.
Дополнительные критерии тяжёлой преэклампсии:
Тяжёлая преэклампсия сопровождается изменениями в биохимическом анализе крови:
Симптомы эклампсии
Эклампсия проявляется судорожным припадком, который может быть одиночным, либо происходит серия судорожных припадков, следующих друг за другом через короткие интервалы времени. Серию судорожных припадков называют эклампсическим статусом.
Припадок длится 1-2 минуты.
Предсудорожный период
Во время предсудорожного (вводного) периода отмечаются мелкие подёргивания мышц лица, взгляд становится неподвижным, зрачки расширяются, а затем уходят под верхнее веко, и становится виден белок. Углы рта опускаются. Быстрые подёргивания мышц лица, в том числе век, распространяются сверху вниз — с лица на верхние конечности. Кисти рук сжимаются в кулаки. Дыхание сохранено. Предсудорожный период продолжается 30 секунд.
Период тонических судорог
Затем наступает период тонических судорог, во время которого тетанически сокращаются мышцы всего тела. Тетаническое мышечное сокращение — это непрерывное напряжение мышцы без расслабления между последовательными одиночными сокращениями. Вслед за подёргиванием верхних конечностей, голова пациентки откидывается назад. Всё туловище напрягается, позвоночник изгибается, челюсти сжимаются, дыхание прекращается, кожа лица синеет. Период длится 30 секунд.
Период клонических судорог
Далее следует период клонических судорог — пациентка, неподвижно лежавшая до этого, начинает биться в непрерывных судорогах. Судороги распространяются по телу сверху вниз. В результате пациентка как бы подпрыгивает на кровати, резко двигая руками и ногами. Всё тело сотрясает бурными судорогами, захватывающими мышцы лица, рук, ног, туловища. Пациентка не дышит, пульс не ощутим. Постепенно судороги стихают, появляется хриплое дыхание, изо рта вытекает пена, окрашенная кровью вследствие прикуса языка. Длительность клонических судорог составляет от 30 секунд до 1,5 минуты, иногда дольше.
Разрешение судорожного припадка
Пациентка делает шумный вдох с храпом, переходящий в глубокое редкое дыхание. Изо рта выделяется окрашенная кровью пена. Лицо розовеет, появляется пульс, зрачки постепенно сужаются. Затем возвращается сознание, но о случившемся женщина ничего не помнит.
Длительная утрата сознания после судорожного припадка называется «эклампсической комой». Её продолжительность свидетельствует о тяжёлой эклампсии. Эклампсическая кома может длиться более 4-6 часов.
Атипичное течение эклампсии
При атипичном течении, или «бессудорожной эклампсии», пациентка внезапно теряет сознание без приступа судорог. Для атипичной формы характерна следующая клиническая картина: сначала возникает сильная головная боль, темнеет в глазах, начинают подёргиваться мышцы лица. Внезапно может наступить полная слепота, и пациентка впадает в коматозное состояние при высоком артериальном давлении. Очень часто такая форма эклампсии связана с кровоизлиянием в мозг.
В основе эклампсии лежит нарушение функции центральной нервной системы, поэтому её возбудимость резко повышается, и такие раздражители, как шум, свет, боль могут вызвать новый приступ судорог.
Патогенез эклампсии
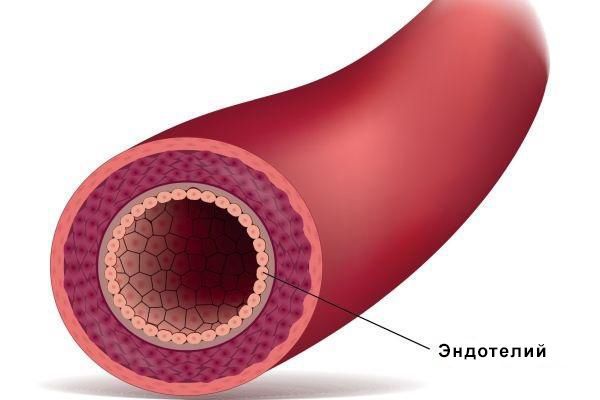
Ключевым звеном патогенеза эклампсии является эндотелиальная дисфункция. Эндотелий — это пласт клеток, выстилающий внутреннюю поверхность кровеносных и лимфатических сосудов. Он обеспечивает целостность сосудистой стенки и выборочную проницаемость для различных субстанций. Также эндотелий вырабатывает множество биологически активных веществ и влияет на все системы организма.
Гипоксия, развивающаяся при этом, приводит к повреждению эндотелия сосудов сначала локально, затем генерализованно. При этом эндотелий начинает выделять множество биологически активных веществ. Повышается проницаемость сосудистой стенки, увеличивается чувствительность к сосудосуживающим веществам, активируются механизмы тромбообразования.
На фоне спазма сосудов возникает нехватка кислорода и нарушаются функции всех органов. Отмечается повышение общего сосудистого сопротивления сосудов, артериальная гипертензия, нарушение проницаемости сосудов, гиповолемия — уменьшение объёма циркулирующей крови, централизация кровообращения за счёт сужения периферических сосудов, снижение сердечного выброса.
Также повышается вязкость крови, склонность к тромбообразованию и подавление фибринолиза — растворения кровяных сгустков. Уменьшается число тромбоцитов, так как они задействованы в образовании тромбов. В результате развивается ДВС-синдром — образование тромбов в сочетании с несвёртываемостью крови, приводящей к массивным кровоизлияниям.
Спазм сосудов также приводит к снижению мозгового кровотока. Повышается возбудимость центральной нервной системы, и появляются судороги. В тяжёлых случаях развиваются субарахноидальные кровоизлияния (кровоизлияние в полость между мозговыми оболочками), геморрагический и ишемический инсульт.
При мозговой форме эклампсии доминирующие повреждения в виде отёка, кровоизлияния и некроза происходят в головном мозге, при печёночной и почечной форме преобладают повреждения печени и почек соответственно.
Классификация и стадии развития эклампсии
Классификация, принятая в 2005 году на Всероссийском научно-образовательном форуме «Мать и дитя», основана на выраженности тех или иных патогенетических и клинических симптомов.
Осложнения эклампсии
Эклампсия — это угрожающее жизни женщины и плода состояние. Осложнением эклампсии может стать мозговая кома, возникшая в результате кровоизлияния в мозг.
Кровоизлияние в мозг может стать причиной паралича дыхательного центра и остановки дыхания, остановки сердца, шока, сердечной недостаточности, приводящей к отёку лёгких. Всё это может закончится летальным исходом.
После перенесённой эклампсии пациентке могут угрожать осложнения со стороны центральной нервной системы:
А также патологии со стороны других органов и систем — отслойка сетчатки глаза и слепота.
Диагностика эклампсии
При сборе анамнеза врачу важно обратить внимание на следующие жалобы:
При осмотре — на отёки на теле женщины.
Артериальное давление при эклампсии повышено:
Повышенное давление при эклампсии сочетается с лабораторными показателями:
Дифференциальная диагностика
По данным вскрытия больных, погибших от эклампсии, наиболее часто повреждается печень. В ней отмечаются очаги кровоизлияний и некроза (гибель клеток в результате резкого нарушения кровоснабжения из-за сосудистого спазма и перекрытия просвета тромбом). Тромбоз и кровоизлияния приводят и к повреждению почек — нарушается выделение мочи, вплоть до полного её отсутствия.
Лечение эклампсии
Первая помощь при развитии судорог:
Эклампсия является показанием к экстренному родоразрешению путём операции кесарева сечения.
Лечение и восстановление после приступа эклампсии осуществляется в отделении интенсивной терапии. Все манипуляции проводятся под наркозом на фоне искусственной вентиляции лёгких. При этом необходимо постоянно контролировать функции жизненно важных органов.
Также проводят комплексное лечение с применением:
Прогноз. Профилактика
Эклампсия не приходит внезапно, она начинается постепенно и может быть предотвращена опытным клиницистом. Если беременная находится в группе риска по развитию эклампсии, это ещё не даёт полного прогноза, но должно насторожить врача.
В таком случае необходимо обратить особенно пристальное внимание на клинические критерии:
Меры профилактики
Что такое преэклампсия (гестоз)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Дубового А. А., акушера со стажем в 13 лет.
Определение болезни. Причины заболевания
Преэклампсия — это осложнение беременности, при котором из-за увеличения проницаемости стенки сосудов развиваются нарушения в виде артериальной гипертензии, сочетающейся с потерей белка с мочой (протеинурией), отеками и полиорганной недостаточностью. [1]
Сроки развития преэклампсии
Причины преэклампсии
По сути, причина преэклампсии — беременность, именно при ней возникают патологические события, в конечном счете приводящие к клинике преэклампсии. У небеременных преэклампсии не бывает.
В научной литературе описывается более 40 теорий происхождения и патогенеза преэклампсии, а это указывает на отсутствие единых взглядов на причины ее возникновения.
Факторы риска
Установлено, что преэклампсии чаще подвержены молодые и нерожавшие женщины (от 3 до 10%). [2] У беременных с планируемыми вторыми родами риск ее возникновения составляет 1,4-4%. [3]
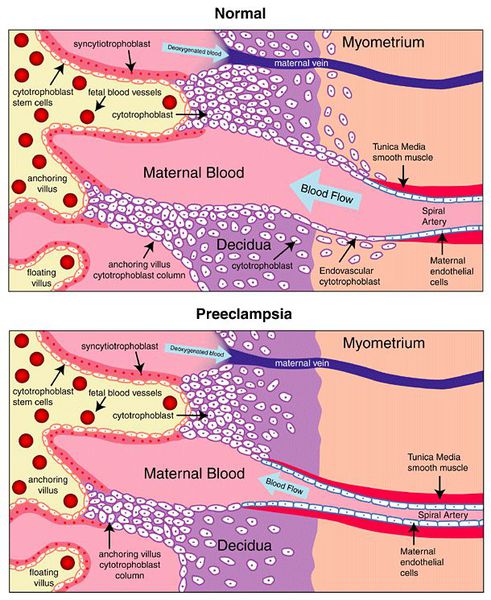
Пусковым моментом в развитии преэклампсии в современном акушерстве считается нарушение плацентации. Если беременность протекает нормально, с 7 по 16 неделю эндотелий (внутренняя оболочка сосуда), внутренний эластичный слой и мышечные пластинки участка спиральных артерий, вытесняется трофобластом и фибриносодержащим аморфным матриксом (составляющие предшественника плаценты — хориона). Из-за этого понижается давление в сосудистом русле и создается дополнительный приток крови для обеспечения потребностей плода и плаценты. Преэклампсия связана с отсутствием или неполным вторжением трофобласта в область спиральных артерий, что приводит к сохранению участков сосудистой стенки, имеющей нормальное строение. В дальнейшем воздействие на эти сосуды веществ, вызывающих вазоспазм, ведет к сужению их просвета до 40% от нормы и последующему развитию плацентарной ишемии. При нормальном течении беременности до 96% из 100-150 спиральных артерий матки претерпевают физиологические изменения, при преэклампсии же — всего 10%. Исследования подтверждают, что наружный диаметр спиральных артерий при патологической плацентации вдвое меньше, чем должно быть в норме. [4] [5]
Симптомы преэклампсии
Раньше в отечественном акушерстве то, что сейчас называется термином «преэклампсия», называлось «поздний гестоз», а непосредственно под преэклампсией при беременности понимали тяжелую степень позднего гестоза. Сегодня в большинстве регионов России перешли на классификацию, принятую ВОЗ. Ранее говорили о так называемом ОПГ-гестозе (отеки, протеинурия и гипертензия).
1. Артериальная гипертензия
Преэклампсия характеризуется систолическим АД>140 мм рт. ст. и/или диастолическим АД>90 мм рт. ст., измеряется дважды с интервалом 6 часов. По меньшей мере два повышенных значения АД являются основанием для диагностики АГ во время беременности. Если есть сомнения, рекомендуется провести суточное мониторирование АД (СМАД).
2. Протеинурия
Чтобы диагностировать протеинурию, необходимо выявить количественное определение белка в суточной порции (в норме при беременности — 0,3 г/л). Клинически значимая протеинурия во время беременности определена как наличие белка в моче ≥ 0,3 г/л в суточной пробе (24 часа) либо в двух пробах, взятых с интервалом в 6 часов; при использовании тест-полоски (белок в моче) — показатель ≥ «1+».
Умеренная протеинурия — это уровень белка > 0,3 г/24 часа или > 0,3 г/л, определяемый в двух порциях мочи, взятой с интервалом в 6 часов, или значение «1+» по тест-полоске.
Выраженная протеинурия — это уровень белка > 5 г/24 часа или > 3 г/л в двух порциях мочи, взятой с интервалом в 6 часов, или значение «3+» по тест-полоске.
Чтобы оценить истинный уровень протеинурии, нужно исключить наличие инфекции мочевыделительной системы, а патологическая протеинурия у беременных является первым признаком полиорганных поражений. [1]
3. Отечный синдром
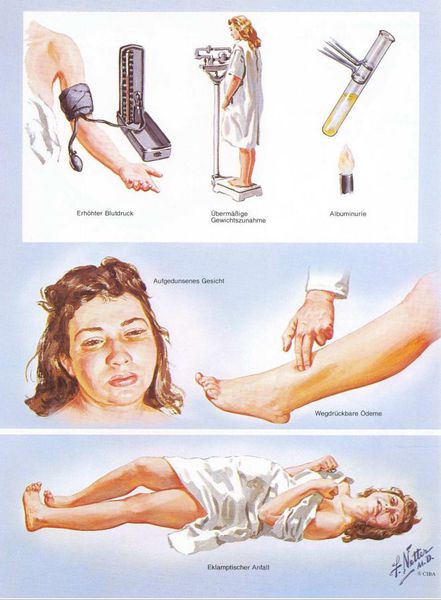
Триада признаков преэклампсии, описанная Вильгельмом Цангемейстером в 1912 г. (ОПГ-гестоз), сегодня встречается лишь в 25-39%. Наличие отеков в современном акушерстве не считается диагностическим критерием преэклампсии, но важно, когда нужно оценить степень ее тяжести. Когда беременность протекает нормально, отеки встречаются в 50-80% случаев, амбулаторное ведение безопасно для лёгкого отечного симптома. Однако генерализованные, рецидивирующие отеки зачастую являются признаком сочетанной преэклампсии (нередко на фоне патологии почек). [6]
Американский врач-хирург и художник-иллюстратор Фрэнк Генри Неттер, которого справедливо прозвали «Микеланджело медицины», очень наглядно изобразил основные проявления преэклампсии. [7]
Патогенез преэклампсии
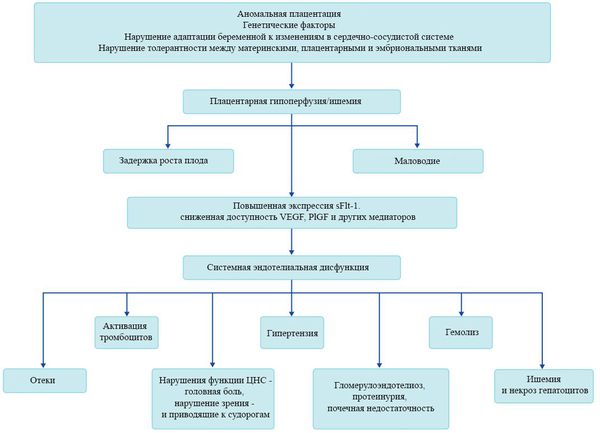
В ответ на ишемию при нарушении имплантации (см. рисунок) начинают активно вырабатываться плацентарные, в том числе антиангиогенные факторы и медиаторы воспаления, повреждающие клетки эндотелия. [8] Когда компенсаторные механизмы кровообращения на исходе, плацента с помощью прессорных агентов активно «подстраивает» под себя артериальное давление беременной, при этом временно усиливая кровообращение. В итоге этого конфликта возникает дисфункция эндотелия. [9]
При развитии плацентарной ишемии активируется большое количество механизмов, ведущих к повреждению эндотелиальных клеток во всем организме, если процесс генерализуется. В результате системной эндотелиальной дисфункции нарушаются функции жизненно важных органов и систем, и в итоге мы имеем клинические проявления преэклампсии.
Нарушение плацентарной перфузии из-за патологии плаценты и спазма сосудов повышает риск гибели плода, задержки внутриутробного развития, рождения детей малых для срока и перинатальной смертности. [10] Кроме того, состояние матери нередко становится причиной прерывания беременности на раннем этапе — именно поэтому дети, родившиеся от матерей с преэклампсией, имеют более высокий показатель заболеваемости респираторным дистресс-синдромом. Отслойка плаценты очень распространена среди больных преэклампсией и связана с высокой перинатальной смертностью.
Классификация и стадии развития преэклампсии
В Международной классификации болезней (МКБ-10) преэкслампсия кодируется как О14. Выделяют умеренную и тяжёлую форму заболевания.
Эклампсия – состояние, при котором в клинических проявлениях преэклампсии преобладают поражения головного мозга, сопровождаемые судорожным синдромом, который не может быть объяснен другими причинами, и следующим после него периодом разрешения. Эклампсия может развиться на фоне преэклампсии любой степени тяжести, а не является проявлением максимальной тяжести преэклампсии.
Осложнения преэклампсии
Основные осложнения при преэклампсии у беременных:
Диагностика преэклампсии
Диагностика преэклампсии заключается прежде всего в установлении наличия указанных выше симптомов. В ряде случаев представляет сложность дифференциальная диагностика преэклампсии и существовавшая до беременности артериальная гипертензия.
Дифференциальная диагностика гипертензивных осложнений беременности
| Клинические признаки | Хроническая гипертензия | Преэклампсия |
|---|---|---|
| Возраст | часто возрастные (более 30 лет) | часто молодые ( [1] |
2. Антигипертензивная терапия
Цель лечения — поддерживать АД в пределах, которые сохраняют на нормальном уровне показатели маточно-плодового кровотока и снижают риск развития эклампсии.
Антигипертензивную терапию следует проводить, постоянно контролируя состояние плода, потому что снижение плацентарного кровотока провоцирует у него прогрессирование функциональных нарушений. Критерием начала антигипертензивной терапии является АД ≥ 140/90 мм рт. ст.
Основные лекарственные средства, используемые для лечения АГ в период беременности:
3. Профилактика и лечение судорог
Для профилактики и лечения судорог основным препаратом является сульфат магния (MgSO4). Показанием для противосудорожной профилактики является тяжелая преэклампсия, если есть риск развития эклампсии. При умеренной преэклампсии — в отдельных случаях решает консилиум, потому что при этом повышается риск кесарева сечения и есть ряд побочных эффектов. Механизм действия магния объясняется нарушением тока ионов кальция в гладкомышечную клетку.
Кроме того, необходимо контролировать водный баланс, уделять внимание лечению олигурии и отека легких при их возникновении, нормализации функции ЦНС, реологических свойств крови, улучшение плодового кровотока.
Прогноз. Профилактика
Сегодня до 64% смертей от преэклампсии предотвратимы.
Основные факторы качественной и своевременной помощи:
К сожалению, сегодня нет достаточно чувствительных и специфичных тестов, которые бы обеспечивали раннюю диагностику/выявление риска развития преэклампсии.
Факторы риска развития преэклампсии: [2]
1. антифосфолипидный синдром;
2. заболевания почек;
3. преэклампсия в анамнезе;
4. предстоящие первые роды;
5. хроническая гипертензия;
7. жительницы высокогорных районов;
8. многоплодная беременность;
9. сердечно-сосудистые заболевания в семье (инсульты/инфаркты у близких родственников);
10. системные заболевания;
12. преэклампсия в анамнезе у матери пациентки;
13. возраст 40 лет и старше;
14. прибавка массы тела при беременности свыше 16 кг.
Установлено, что для преэклампсии характерен недостаточный ангиогенез — процесс образования сосудов. [11] В нем участвуют около 20 стимулирующих и 30 ингибирующих ангиогенез факторов, их список постоянно пополняется. Наиболее изучен и представляют особый интерес с точки зрения исследования патогенеза преэклампсии два проангиогенных фактора: сосудисто-эндотелиальный фактор роста (VEGF) и плацентарный фактор роста (PlGF), антиангиогенный фактор — Fms-подобная тирозинкиназа (Flt-1) и ее растворимая форма (sFlt-1).
Повышение содержания этого sFlt-1 с одновременным снижением VEGF и PlGF начинается за 5-6 недель до клинических проявлений преэклампсии. [12] Данный факт позволяет прогнозировать развитие преэклампсии у женщин из группы риска в первом триместре беременности. Однако другими исследователями отмечено, что несмотря на высокую чувствительность теста (96%), изолированное определение sFlt-1 не может быть использовано при диагностике преэклампсии из-за низкой специфичности. Таким образом, обнаружение изменений в соотношении уровня PlGF и sFlt-1 в течение беременности может сыграть важную вспомогательную роль для подтверждения диагноза преэклампсии.
Сегодня существуют коммерческие наборы, которые позволяют проводить иммуноферментное исследование, чтобы определить вероятность развития преэклампсии, на основании определения содержания PlGF (DELFIA Xpress PlGF kit, PerkinElmer; США), предложены скрининговые тесты для прогнозирования и ранней диагностики преэклампсии, основанные на определении соотношения sFlt-1 и PlGF (Elecsys sFlt-1/PlGF, Roche, Швейцария).
Из-за нарушения инвазии трофобласта увеличивается сосудистое сопротивление в маточной артерии и снижается перфузия плаценты. Повышение пульсационного индекса и систолодиастолического отношения в маточной артерии в 11-13 недель беременности является лучшим предиктором преэклампсии, и его настоятельно рекомендуется использовать в клинической практике у беременных из группы риска.
Профилактика преэклампсии
Из-за того, что исчерпывающая информация об этиологии и патофизиологии преэклампсии отсутствует, разработка эффективных профилактических мер представляет определенные трудности.
Сегодня доказан прием только 2 групп препаратов для профилактики преэклампсии: [1] [2]
• Аспирин в низких дозах (75 мг в день), начиная с 12 недель до родоразрешения. При этом необходимо брать письменное информированное согласие пациентки, поскольку согласно инструкции по применению, прием аспирина противопоказан в первом триместре.
• Беременным с низким потреблением кальция (
Эклампсия
Эклампсия – это наиболее тяжелая, критическая форма гестоза, протекающая с судорожным синдромом, потерей сознания, развитием постэклампсической комы. Опасность эклампсии заключается в высокой вероятности тяжелых осложнений у беременной: кровоизлияния в мозг, отека легких, преждевременной отслойки плаценты, почечной и печеночной недостаточности, а также гибели плода. Диагностика эклампсии основывается на клинической картине и лабораторных данных. Лечение эклампсии направлено на создание покоя, купирование судорог, восстановление и поддержание жизненно-важных функций. При эклампсии показано скорейшее родоразрешение беременной.
МКБ-10
Общие сведения
Клиническая гинекология и акушерство расценивает эклампсию как крайнюю степень тяжело протекающего гестоза. Судороги, угнетение сознания и коматозное состояние при эклампсии развиваются стремительно, что и обусловило название данной патологии, в переводе с греческого означающей «вспышка, подобная молнии». Реже встречается бессудорожная форма эклампсии, которая сопровождается кровоизлиянием в мозг.
Причины эклампсии
Определяющим в развитии эклампсии является повреждение клеток головного мозга вследствие критической гипертензии, вазоконстрикции сосудов, повышения проницаемости гемато-энцефалического барьера, снижения объема мозгового кровотока, нарушения калиево-кальциевого баланса.
Эклампсия, как правило, развивается на фоне упорной, не поддающейся терапии, нефропатии или преэклампсии. Определенное значение имеет несоблюдение беременной предписаний акушера-гинеколога, режима питания и отдыха, злоупотребление вредными привычками. В группу риска по развитию эклампсии входят беременные:
К отягощающим акушерским факторам относят многоплодие, трофобластическую болезнь, токсикозы предыдущей беременности, преэклампсию или эклампсию у близких родственниц.
Классификация
По ведущему клиническому признаку выделяют мозговую, почечную, печеночную, коматозную формы эклампсии.
Симптомы эклампсии
Обычно развитию эклампсии предшествует состояние преэклампсии, характеризующееся головной болью, тошнотой, нарушением зрения, болями в эпигастрии и подреберье справа, повышенной возбудимостью и судорожной готовностью. Типичная клиника эклампсии включает внезапную потерю сознания и развитие судорожного припадка. Судороги при эклампсии имеют свои особенности: вначале появляются отдельные мелкие сокращения лицевых мышц (15-30 секунд), которые сменяются тоническими судорогами — спазмом скелетной мускулатуры (15-20 секунд), а затем — генерализованными клоническими судорогами (конвульсиями), охватывающими мышцы туловища и конечностей.
При эклампсии может наблюдаться один судорожный припадок или их целая череда. Судорожный припадок сопровождается кратковременным апноэ, цианозом, расширением зрачков, прикусыванием языка, выделением пены изо рта. Длительность судорожного приступа обычно составляет не более 1,5-2 минут. После исчезновения судорог беременная впадает в кому. При отсутствии следующих приступов происходит постепенное восстановление сознания. В некоторых случаях развивается длительная эклампсическая кома, из которой пациентка может не выйти.
Приступ эклампсии может провоцироваться болью, любым напряжением, внешним раздражителем (ярким светом, шумом, громким звуком) и т. д. Иногда эклампсия развивается стремительно прямо во время родов при недостаточном обезболивании схваток, затрудненном характере родов (например, при узком тазе), чрезмерно сильной родовой деятельности или ее гиперстимуляции. Эклампсия после кесарева сечения возможна в случае ранней экстубации, произведенной до нормализации гемодинамических показателей, функции печени и почек, восстановления адекватного самостоятельного дыхания.
Осложнения
Во время припадка и после него у женщины может развиваться отек легких, асфиксия, кровоизлияние в мозг, преждевременная отслойка плаценты. Вследствие внутриутробной гипоксии часто наступает гибель плода.
Диагностика
Эклампсия является острым, внезапно развивающимся состоянием, поэтому традиционные методы обследования беременных (гинекологический осмотр, УЗИ, УЗДГ маточно-плацентарного кровотока) не имеют диагностической значимости. В диагностике эклампсии основываются на наблюдении типичных проявлений, которые позволяют отличить данную форму гестоза от других поражений мозга — аневризмы, эпилепсии, опухолей, а также уремической и диабетической комы. Типичным для эклампсии является:
В случае эклампсии отсутствует характерная для эпилепсии аура — т. е. малые симптомы-предвестники. С целью исключения отека легких выполняется рентгенография грудной клетки; для оценки состояния головного мозга — КТ, ЯМРТ.
Лечение эклампсии
Принципы лечения эклампсии предусматривают обеспечение беременной полного покоя, как физического, так и психического; принятие срочных мер по компенсации и восстановлению жизненно-важных функций и предупреждению повторных приступов.
Пациентка с эклампсией находится под постоянным мониторным контролем АД, ЭКГ, ЧСС, ЭЭГ и лабораторных показателей (КОС, электролитов, гемоглобина, тромбоцитов, газового состава крови и др.). Для почасового контроля диуреза производится катетеризация мочевого пузыря. При эклампсии проводится:
После относительной стабилизации состояния беременной показано бережное родоразрешение, чаще путем кесарева сечения. Во время развития судорожного припадка проводятся реанимационные мероприятия. Лечение тяжелых форм эклампсии требует привлечения невролога или нейрохирурга.