Эпифизеолиз это что такое простыми словами
Эпифизеолиз это что такое простыми словами
При подозрении перелома дистального отдела лучевой кости у детей очень важно исключить диагноз эпифизеолиза. Авторы рекомендуют срочно направлять всех детей к ортопеду для репозиции под общей анестезией.
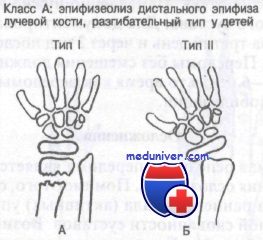
Класс А: эпифизеолиз дистального конца лучевой кости у детей, разгибательный тип. Обычно возникает при падении на вытянутую руку с насильственной дорсофлексией кисти и эпифизарной пластинки. Результатом этого является перелом Salter I или II типа. Нарушение роста кости нетипично, но возможно, поэтому эти больные требуют неотложного направления к ортопеду.
При лечении этих переломов допустима большая степень поперечного и углового смещения. Репозицию проводят при угловой деформации более 25° или смещении свыше 25% диаметра лучевой кости. Иммобилизацию делают одним из двух способов. При стабильных переломах врач должен наложить короткую переднезаднюю лонгету с предплечьем в положении супинации и лучезапястным суставом в положении легкого разгибания.
При нестабильных переломах авторы рекомендуют иммобилизацию большими переднезадними лонгетами с предплечьем в положении супинации и лучезапястным суставом в положении сгибания. Некоторые авторы защищают методику, по которой иммобилизацию осуществляют при разогнутом положении кисти. Другие считают, что следует избегать разгибания лучезапястного сустава, поскольку при этом возникают силы дистракции, действующие в ладонном направлении. Если перелом после закрытой репозиции остается нестабильным, показана фиксация спицей или открытая репозиция.
Этот перелом часто описывают как обратный перелом Коллиса. Перелом нетипичен и редко захватывает дистальный лучелоктевой сустав. Используемая здесь классификация, разработанная Thomas, включает как терапевтические, так и прогностические аспекты.
На ладонной поверхности запястья отмечают боль и припухлость. Необходимо обследовать и документировать сохранность и функцию лучевой артерии и срединного нерва.
Для выявления этого перелома достаточно обычных снимков в переднезадней и боковой проекциях.
Иногда этим переломам сопутствуют переломы или вывихи костей запястья.
Лечение переломов дистального конца лучевой кости у детей
Для детей предпочтительнее общая анестезия, для взрослых — регионарная блокада.
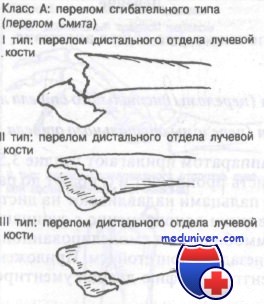
Класс А: I mun (переломы дистального отдела лучевой кости), II тип (переломы дистального отдела лучевой кости). Тракционным аппаратом прилагают усилие 3,5—4,5 кг при согнутом локте. Затем кисть пронируют и сгибают до расклинивания фрагментов. Большими пальцами надавливают на дистальный фрагмент в дорсальном направлении одновременно с супинацией до его вправления. Предплечье иммобилизуют смоделированной большой гипсовой повязкой или переднезадней лонгетой. Сразу после репозиции делают рентгенографию для документирования адекватности репозиции.
Класс А: III тип (переломы дисталъного отдела лучевой кости). Этих больных необходимо срочно направить к ортопеду для внутренней фиксации костных отломков.
При всех этих типах переломов осложнения встречаются не часто и включают повреждение сухожилия и развитие остеоартроза.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Эпифизеолиз это что такое простыми словами
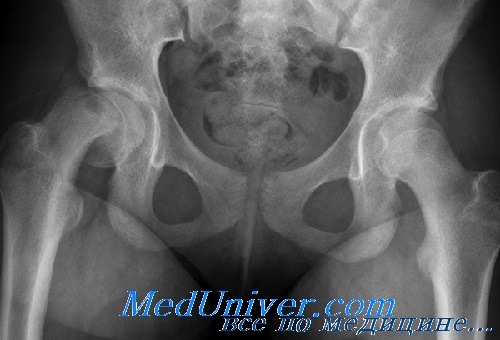
Эпифизеолиз головки бедра возникает у детей в возрасте 10—16 лет, в основном у мальчиков. Примерно у 1/4 из числа больных поражаются оба тазобедренных сустава. Заболевание возникает в период быстрого роста у подростков. Эпифиз (головка) бедренной кости ослабевает и смещается вниз и кзади, что приводит к грубой, инвалидизирующей деформации нижней конечности с ее наружной ротацией.
Позже в тазобедренном суставе развивается дегенеративный артроз. У многих больных в анамнезе отмечается предшествующий смещению быстрый рост скелета. Больной может обратиться в отделение неотложной помощи с минимальной травмой в анамнезе или растяжением и симптомами, сохраняющимися после этого тривиального эпизода.
Следует отметить, что это заболевание встречается, как правило, у тучных детей с недоразвитым скелетом и значительно реже встречается у высоких худых детей. Весовая нагрузка и мышечный спазм увеличивают смещение. Этиология этого заболевания остается неясной.
Следует сделать снимки обоих тазобедренных суставов в переднезадней проекции. Кроме того, эпифизеолиз головки бедра обнаруживается на снимке в боковой проекции в положении «лягушки», с тазобедренными суставами, согнутыми под углом 90° и отведенными на 45°. В фазе, предшествующей эпифизеолизу, можно выявить глобулярную припухлость суставной капсулы, сопровождающейся расширением эпифиза и декальцификацией метафиза на границе с эпифизом вследствие смещения головки книзу и кзади.
Другими диагностическими признаками эпифизеолиза головки бедра являются широкая неровная или пятнистая эпифизарная пластинка, разрежение метафиза и периостальное образование новой кости. Кроме того, типичный рентгенологический признак—нарушение нормальной линии Шентона. В диагностике заболеваний тазобедренного и плечевого суставов оказалась очень эффективной компьютерная томография. Если на простых рентгенограммах взаиморасположение головки и вертлужной впадины установить трудно, поставить правильный диагноз помогут срезы, снятые методом компьютерной томографии.
Клиническая картина эпифизеолиза головки бедра
Начало постепенное и медленно прогрессирующее. Ранними симптомами являются утомление при ходьбе и стоянии и позже незначительные боли и скованность в суставе в сочетании с хромотой. В анамнезе может отмечаться небольшая травма за несколько месяцев до появления симптоматики. Следует заподозрить это заболевание у любого подростка с хромотой и жалобами на боли в тазобедренном и коленном суставах в сочетании с небольшим ограничением внутренней ротации бедра.
При соответствующей клинической картине можно выделить три стадии развития заболевания.
В стадии предэпифизеолиза сначала отмечается некоторый дискомфорт в паху, обычно возникающий после физической активности и проходящий в покое. Больной может жаловаться на скованность и периодическую хромоту. Неприятные ощущения могут иррадиировать по передней и внутренней поверхности бедра к подколенной ямке.
Симптомы обычно неопределенные, при клиническом обследовании каких-либо объективных признаков выявить не удается. За этой стадией следует стадия хронического соскальзывания, в которой эпифиз отделяется и постепенно сползает назад, что обычно можно определить на рентгенограммах, снятых в этот период. В этой стадии больной отмечает болезненность в области тазобедренного сустава и ограничение движений (особенно отведения и внутренней ротации). Развивается деформация конечности с ее приведением и наружной ротацией. При согнутом и ротированном кнаружи тазобедренном суставе соскальзывание увеличивается, происходит атрофия средней ягодичной мышцы.
У больного появляется положительный симптом Тренделенбурга. При двустороннем процессе больной имеет типичную «утиную» походку. За этим следует стадия фиксированной деформации, в которой боль и мышечный спазм исчезают, однако хромота с наружной ротацией и приведением, так же как и ограничение внутренней ротации и отведения, остаются постоянными. Диагноз заболевания следует ставить рано и при малейшем подозрении немедленно направлять к хирургу-ортопеду на лечение, включающее репозицию сместившегося эпифиза и разгрузку конечности.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Эпифизеолиз
Из Википедии — свободной энциклопедии
Эпифизеолиз (новолат. epiphyseolysis ; эпифиз + др.-греч. λύσις — распад, разрушение) — это травматическое повреждение хрящевой ткани в области соединения метафиза трубчатой кости с эпифизом. Эта зона подвержена травмам преимущественно до окончания периода роста конечностей в длину. У взрослых хрящи в этой области полностью заменены твердой тканью. В медицине болезнь еще называют переломом Солтера – Харриса по двум авторам, описавшим виды патологии. Разрушение хрящевой пластины приводит к асимметрии конечностей, деформации скелета, а иногда и к полному прекращению роста. Источник: https://xnog.ru/meditsina/sustavy/ehpifizeoliz/ Составляет около 15% от общего количества переломов у детей. Почти в половине случаев возникает в области лучезапястного и локтевого суставов. Мальчики страдают вдвое чаще девочек.
Эпифизеолиз хорошо срастается, но поражение эпифизарной пластинки может повлечь за собой дальнейшее нарушение роста кости.
Самыми распространенными признаны эпифизеолизы и остеоэпифизеолизы. Они классифицируются как хондропатии и имеют код по МКБ 10 от М91 до М94 в зависимости от локализации поражения.
Заболевания встречаются только у детей и подростков до завершения процесса окостенения.
При остеоэпифизеолизе линия перелома переходит на диафиз.
Эпифизеолизы головок трубчатых костей наблюдаются у пациентов с эндокринными нарушениями, включающими недостаточность гормона роста.
Повреждения зон роста
Повреждения зон роста
Повреждения пластинок возникают у детей и подростков. Пластины является самой слабой областью растущего скелета, они слабее даже, чем соседние связки и сухожилия, которые соединяют кости с другими костями и мышцами. У ребенка в период роста при серьезных травмах суставов, наиболее вероятно,будет повреждение пластин роста, чем связок, отвечающих за стабильность сустава. Травмы, которые могут вызвать растяжение связок у взрослых, могут вызвать повреждение пластин роста у детей.
Причины
На основании определенных исследований травматизма у детей были получены данные, что повреждения пластин роста возникают в результате падений на детской площадке или со стульев. На такие виды спорта такие, как футбол, легкая атлетика и гимнастика, приходится одна треть всех травм. На другие виды физической активности такие, как езда на велосипеде, катание на санях, катание на лыжах и катание на роликовой доске, приходится одна пятая всех переломов пластин роста. Травмы при езде на автомобиле, мотоцикле, и связанных с ними транспортных происшествиях составляют лишь небольшой процент переломов пластин роста.
Eсли у ребенка после острой травмы или чрезмерной нагрузки возникает боль, которая не исчезает или проходит изменение физической активности или есть локальная болезненность,то в таком случае обязательно необходима консультация врача. Ребенок, ни в коем случае,не должен двигаться через боль. Дети, которые занимаются спортом, часто испытывают некоторый дискомфорт, так как им приходится выполнять новые движения. В некоторых случаях появление определенных неприятных ощущений вполне предсказуемо, но,тем не менее,любая жалоба ребенка заслуживает внимания так,как некоторые травмы при отсутствии адекватного лечения могут приводить к необратимым изменениям и нарушить надлежащий рост костей поврежденной конечности.
Хотя в большинстве случаев травмы пластин роста связаны с травмами во время игры или занятий спортом,тем не менее, возможны и другие причины повреждения зон роста (например, при инфекции костей ),которые могут изменить нормальный рост и развитие костной ткани.
Другие возможные причины травмы пластинок роста
Жестокое обращение с детьми может стать причиной травм костей, особенно у маленьких детей, у которых рост костных тканей только начинается.
Воздействие холода (например, обморожение) может также повредить пластинки роста у детей и в результате чего могут быть короткие пальцы в старшем возрасте или ранее развитие дегенеративного артрита.
Радиационное излучение, которое используется для лечения некоторых видов рака у детей, может привести к повреждению роста пластины. Более того, недавние исследования показали,что и химиотерапия, используемая для лечения онкологических заболеваний у детей, может негативно повлиять на рост костей. Аналогичное действие оказывает и длительное применение стероидов для при лечении ревматоидного артрита.
Наличие у детей определенных неврологических нарушений, которые приводят к сенсорному дефициту или мышечному дисбалансу, повышает риск переломов пластинок роста, особенно в области лодыжки и колена.
Подобные типы травм часто наблюдаются у детей, которые родились с нечувствительностью к боли.
Область зон роста является местом приложения многих наследственных заболеваний, которые влияют на опорно-двигательный аппарат. Наука постепенно изучает гены и мутации генов, участвующих в формировании скелета, роста и развития костной ткани. Со временем эти исследования помогут лечить различные отклонения в нормальном функционировании пластин роста.
Симптомы
Диагностика
После выяснения обстоятельств травмы врач назначает рентгенографию для определения типа перелома и выработки плана лечения. Поскольку зоны роста не имеют такой плотности, как кости, то рентгенография их не визуализирует и они определяются как промежутки ( зазоры) между метафизом и эпифизом длинной трубчатой кости.В связи с плохой визуализацией на рентгенографии зон роста рекомендуется проводить рентгенографию парной конечности для сравнения изображений.
МРТ (магнитно-резонансная томография) позволяет достаточно четко визуализировать изменения в тканях и, поэтому, может быть назначена для диагностики повреждений пластин роста. В некоторых случаях, возможно использование другие диагностических методов, таких как компьютерная томография (КТ) или УЗИ исследование.
Классификация переломов пластин роста (Солтер и Харрис)
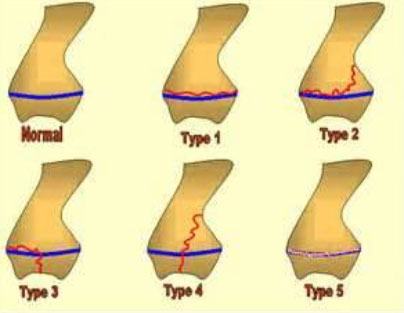
Лечение
Как правило, лечением травм (за исключением незначительных) занимается врач-травматолог. В некоторых случаях требуется детский ортопед-травматолог так,как травмы у детей нередко имеют свои особенности.
Лечение при переломах зависит от типа перелома.Лечение, которое должно быть начато как можно раньше после травмы и, как правило, представляет собой следующие действия:
Прогноз
Почти в 85 процентов случаев переломов пластинок роста происходит полное заживление без каких-либо последствий.
Нарушение формирования костной ткани при травме пластинки роста возникают в следующих случаях:
Лечение зависит от вышеперечисленных факторов, а также опирается на прогноз.
Наиболее частым осложнением перелома пластины роста является преждевременная остановка роста костей. Пораженная кость растет медленнее, чем это было бы без травмы, и в результате конечность может быть короче, чем неповрежденная конечность. Если же повреждена только часть пластинки роста, рост кости может быть в одну сторону и происходит искривление конечности. Травмы зоны роста в колене подвержены наибольшему риску осложнений. Так как нередко травма зоны роста в колене сопровождается повреждением нервов и сосудов, то поэтому травмы зон роста в колене чаще сопровождаются нарушением роста костей и искривлениями конечности.
В настоящее время в ведущих исследовательских клиниках проводятся исследования, изучающие возможности стимуляции регенерации тканей с использованием результатов генной инженерии, что позволит в будущем избежать остановки роста и деформации конечностей после перенесенных травм зон роста.
Юношеский эпифизеолиз головки бедренной кости
Юношеский эпифизеолиз головки бедренной кости – это патология, при которой эпифиз полностью или частично отделяется от остальной части кости в проекции ростковой зоны. Возникает в пубертатном периоде на фоне эндокринных нарушений. Реже наблюдается при ХПН, после проведения радиотерапии или развивается идиопатически. Проявляется усиливающимися болями, к которым в последующем присоединяются ограничение движений, хромота и повышенная утомляемость конечности. В исходе формируется контрактура. Диагноз выставляется с учетом жалоб, данных осмотра и результатов рентгенографии. Лечение хирургическое – открытый остеосинтез, остеотомия, алло- или аутопластика.
По разным оценкам, заболеваемость составляет 10 на 100 000 человек, но она варьируется в зависимости от расы и географического района. Известно, что заболеваемость затрагивает детей в возрасте 9-16 лет с двусторонним вовлечением до 50% пациентов. В большинстве случаев причина ЭГБК неясна, но факторами риска являются мужской пол, эндокринные нарушения и механические воздействия вследствие ожирения, ретроверсии бедренной кости и склонности к косой проекции зоны роста.
Симптомы
Из-за неспецифичности, неяркой выраженности симптомов и незначительной распространенности патологии ранние стадии юношеского эпифизеолиза нередко остаются недиагностированными.
Пациенты жалуются на периодически возникающие боли в тазобедренном или коленном суставе, которые беспокоят их несколько недель или месяцев. Походка нарушена, отмечается хромота. В тяжелых случаях пациент не способен перенести тяжесть всего тела на пораженную конечность. Пораженная конечность несколько развернута кнаружи по сравнению со здоровой ногой. Длина пораженной конечности уменьшается на 2-3 см.
Лечение следует начинать как можно раньше. Часто операцию назначают через 24-48 часов после постановки диагноза. Ранняя диагностика эпифизеолиза головки бедренной кости обеспечивает наилучшие шансы достижения цели лечения (стабилизации тазобедренного сустава).
Осложнения
Основным осложнением заболевания является ранний тяжелый артроз тазобедренного сустава. Ограничение подвижности, обусловленное юношеским эпифизеолизом и прогрессирующими дегенеративными изменениями в суставе, а также нарушение опоры на ногу становятся причиной инвалидизации пациентов.
Диагностика
Поражение головки бедра диагностируется травматологами-ортопедами на основании жалоб, результатов объективного обследования и визуализационных методик. Основным методом обследования является рентгенография тазобедренного сустава. Процедура выполняется в 2 проекциях, наиболее информативна боковая проекция. Изменения зависят от стадии заболевания.
Сначала ростковый хрящ на рентгеновских снимках расширяется, шейка становится слоисто-пятнистой из-за чередования участков остеосклероза и остеопороза. Затем обнаруживается прогрессирующее смещение головки, после этого просматривается линия перелома. На заключительной стадии выявляются признаки консолидации перелома, ремоделирование шейки бедра, сужение суставной щели.
Рентгенографию дополняют компьютерной томографией тазобедренного сустава, проводимой для детализации патологических изменений и оценки жизнеспособности головки бедра. Пациентам назначают консультацию эндокринолога и дополнительные исследования для диагностики гормональных нарушений. Дифференциальную диагностику юношеского эпифизеолиза осуществляют с болезнью Пертеса.
Лечение
Стандартное лечение сводится к резьбовому креплению головки бедренной кости in-situ; таким образом, стабилизируя головку бедренной кости и вызывая остановку физиологического роста. Это предотвращает любое дальнейшее смещение в результате неанатомического положения, ограничивая дальнейший рост шейки бедра и ремоделирование. Это приводит к укорочению шейки бедра, уменьшению смещения бедра и укороченной рычажной руки для отводящих мышц, а также к увеличению риска бедренно-вертлужного воздействия.
Винтовая система Free Gliding для лечения ЭГБК с ее телескопическим дизайном была создана с целью предотвращения или прекращения дальнейшего смещения головки бедренного эпифиза у детей с открытыми ростовыми пластинками, не влияющего на нормальный рост проксимального отдела бедренной кости. В литературе имеются ограниченные данные в отношении фиксации при ЭГБК, которая позволяет продолжать расти шейке бедра; кроме того, до настоящего времени не было клинических исследований, оценивающих результаты винта FG. Поэтому мы разработали исследование для анализа роста и ремоделирования шейки бедренной кости после фиксации растущего винта in-situ при лечении ЭГБК.
Предпочтительны хирургические методы, которые стабилизируют ЭГБК и предотвращают дальнейшее смещение, но в то же время позволяют продолжать рост. Фактически, этот подход был успешно опробован в Скандинавии с использованием стержня Hansson, в Германии с использованием спиц Киршнера и в Северной Америке с использованием канюлированных винтов (Depuy-Synthes), оставляя их на поверхности.
Результаты недавнего исследования 3-летнего наблюдения 54 детей, которых лечили штифтами Hansson, показывают стабилизацию ЭГБК без дальнейшего смещения, позволяя удлинить шейку бедра до 20 мм, и реконструкцию с улучшением угла альфа до среднего значения 14,5 °. Результаты также показывают положительную корреляцию между углом альфа и ростом шейки бедра.
Недостатки современных технологий без сращивания, которые позволяют дальнейший рост, включают необходимость размещения имплантатов на коре и необходимость ревизионных операций для замены имплантатов после их перерастания.
Инновационный винт Pega Medical Free-Gliding (FG) для лечения ЭГБК устраняет эти ограничения благодаря модульной телескопической конструкции. Устройство, состоящее из двух частей, включает компонент с проксимальными нитями, полностью находящийся в эпифизе, и охватывающий элемент, который взаимодействует с боковой корой.
Рентгенографический анализ показывает, что винт FG предотвращает дальнейшее смещение и преждевременное закрытие пластинки физического слоя, что позволяет продолжать рост. Что еще более важно, благодаря модульной телескопической конструкции, имплантат не нужно оставлять на поверхности или заменять по мере роста ребёнка. Результаты недавнего исследования, двухлетнего наблюдения за состоянием 58 пациентов, страдающих ЭГБК, прошедших операцию по имплантации винта FG, показывают увеличение средней длины на 7,7 мм и улучшение угла альфа в среднем на 6,9 °. Результаты показывают, что оставшийся рост учитывает ремоделирование шейки бедренной кости, анатомическое смещение тазобедренного сустава и снижение риска, связанного с СБВС.
Винт Pega Medical FG – это новый подход к лечению ЭГБК без слияния, позволяющий избежать необходимости выступающего размещения имплантатов. Было доказано, что винт FG предотвращает дальнейшее смещение и в то же время не замедляет рост и способствует ремоделированию, что важно для снижения риска расхождения длины конечностей и бедренно-ацетабулярного ущемления, а также для предотвращения развития раннего остеоартрита.
Рост и ремоделирование шейки бедра после фиксации на месте винтовой конструкции, позволяющей рост сустава.
Ashlee Dobbe FRCSC; David G. Little MBBS; Oliver Birke MD; Paul Gibbons
Детская клиника Вестмид, Вестмид, Новый Южный Уэльс, Австралия
Целью данного исследования является анализ роста и ремоделирования шейки бедренной кости после фиксации винтом in-situ при лечении ЭГБК с возможностью роста сустава.
Методы: Мы провели ретроспективное исследование 42 пациентов, прошедших фиксацию in-situ с использованием винта PEGA Medical Free Gliding SCFE в период между 2015 и 2017 годами. Были рассмотрены рентгенограммы через 6 недель, 3 месяца, 12 месяцев, 24 месяца и после закрытия зоны роста. Рентгенограммы оценивались по заднему углу наклона (PSA), изменению длины винта, альфа-углу (α-угол), инклинации шейки бедра (NSA), смещению головки шейки бедра (HNO) и суставно-вертельному расстоянию (ATD).
Результаты: Всего было рассмотрено 58 тазобедренных суставов пациентов со средним возрастом 11,2 года. 39 пациентов проходили лечение от ЭГБК, а остальные 19 – профилактическое лечение. Наблюдалось среднее увеличение длины винта на 7,69 мм (P
2011-2021 © МРБООИ «СОЮЗ ПАЦИЕНТОВ И ПАЦИЕНТСКИХ ОРГАНИЗАЦИЙ ПО РЕДКИМ ЗАБОЛЕВАНИЯМ»